Атопический дерматит является заболеванием, при котором на поверхности кожного покрова появляются высыпания и покраснения, периодически сопровождающиеся сильным зудом. Это неприятная проблема, которая снижается качество жизни человека, вызывает психологический и физический дискомфорт.
Особенности
Атопическим дерматитом называют диффузный нейродермит. От него страдают люди с наследственной предрасположенностью к проблеме.
Данный вид дерматита тесно связан с атопическими заболеваниями.
Развитие диффузного нейродермита начинается с появления сыпи, зуда и увеличения показателей иммуноглобулина Е. Болезнь поражает людей, чей организм проявляется высокую чувствительность к аллергенным и не аллергенным раздражителям.
Проявления патологии отличаются в зависимости от времени года. Обычно зимой дерматит стихает, а летом происходит обострение.
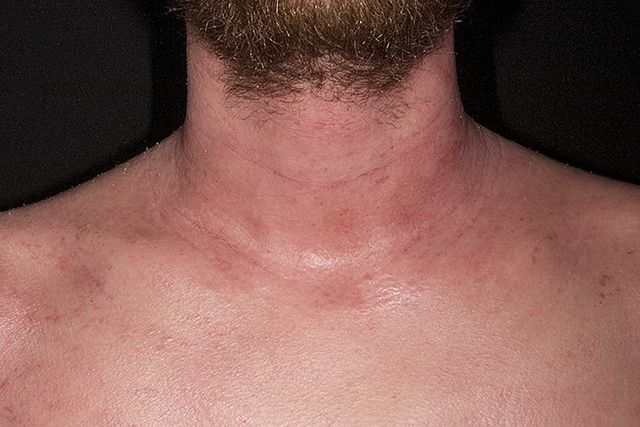
Наличие атопического дерматита часто выявляют у детей младше 12 лет. В более старшем возрасте проблема встречается редко.
Причины возникновения
В связи с наследственным характером заболевания его часто наблюдают у близких родственников. Если родители страдают дерматитом, то вероятность того, что он возникнет и у ребенка 50%.
Кожные реакции могут наблюдаться при контакте с пыльцой растений, шерстью животных, пылью и другими раздражителями.
Клинические проявления заболевания возникают в связи с сильными эмоциональными перенапряжениями. При наличии в генетическом фоне признаков атопии дерматит развивается в большинстве случаев.
Фактором, способствующим возникновению проблемы, считается сигаретный дым.
Классификация
В связи с незрелостью иммунной системы, от атопического дерматита чаще страдают дети. На протяжении первых двенадцати лет болезнь развивается в таких формах:
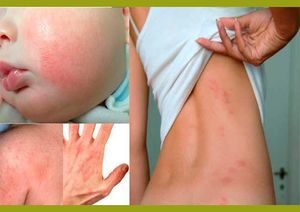
- Младенческой. При этом кожа краснеет и отекает, появляются небольшие пузырьки, наполненные кровянистой жидкостью. Когда они лопаются жидкость высыхает, и возникают корочки желтовато-коричневого цвета. При этом больной страдает от зуда, усиливающегося в ночное время суток, из-за чего ребенок расчесывает кожу до ран. При младенческой форме сыпь появляется на лице, кроме области носогубного треугольника. Также высыпания могут покрывать руки, ноги, ягодицы. Наблюдаются признаки пеленочного дерматита.
- Детской. В результате отека, пузырьков и корочек происходит нарушение целостности кожного покрова, его утолщение. Кожа покрывается папулами, бляшками и эрозиями.
- Подростковой. В этом случае наблюдается сухость кожи, трещины, красные бляшки, сильный зуд. Чаще всего повреждения располагаются на сгибе рук и ног, тыльной стороне стоп и кистей.
В зависимости от распространенности патологического процесса дерматит может быть:
- Ограниченным. Сыпь появляется только на сгибах конечностей, передней стороне шеи, лучезапястных суставах. В остальных места изменений кожи нет.
- Распространенным. Кроме участков, пораженных при ограниченной форме, высыпания появляются на груди и спине. При этом вся остальная кожа обретает землистый оттенок.
- Диффузным. Это тяжелое течение болезни, при котором поражается весь кожный покров. Исключения составляют ладони и носогубный треугольник.
Тяжесть развития патологии определяется интенсивностью сыпи, распространенностью, размерами лимфоузлов, частотой обострений и продолжительностью ремиссии. По этому признаку выделяют:
- Легкое течение. Наблюдается небольшое покраснение и шелушение кожи, пузырьки единичны, зуд слабо выражен. Ремиссия длиться около восьми месяцев. На протяжении года возникают не больше двух эпизодов обострения.
- Среднее. Кожа покрывается множественными очагами поражения, что сопровождается умеренным или сильным зудом. Болезнь обостряется около четырех раз в год. Продолжительность ремиссий не больше трех месяцев.
- Тяжелое. В этом случае большие участки кожи покрываются трещинами и эрозиями, которые сильно зудят. Обострения возникают больше пяти раз в год. Клинические проявления стихают не полностью даже во время ремиссии.
По клинико-этиологическим вариантам аллергический дерматит может быть:
- пищевой аллергией, при которой организм проявляет повышенную чувствительность к некоторым продуктам питания,
- клещевой сенсибилизацией, связанной с пылевыми клещами,
- грибковым,
- пыльцевым,
- эпидермальным, возникающим в результате негативной реакции организма на шерсть домашних животных.
Негативная реакция организма на один аллерген наблюдается в редких случаях. Обычно больной не переносит несколько раздражителей, но один аллерген преобладает над остальными.
Проявления на разных стадиях развития
Появление первых признаков дерматита обычно происходит на протяжении первых шести месяцев после рождения. Это связано с введением прикорма или переходом на искусственные смеси. К подростковому возрасту у большей части детей болезнь проходит, а остальных продолжает беспокоить и во взрослом возрасте. Патологический процесс может развиваться годы. Обострения случаются весной и осенью, а зимой ситуация улучшается.
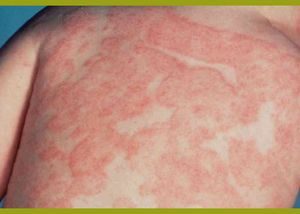 Атопический дерматит у взрослых и детей протекает в двух стадиях:
Атопический дерматит у взрослых и детей протекает в двух стадиях:
- Острой. Для нее характерно появление красных пятен, папул, шелушение и припухлость кожного покрова. Определенные участки покрываются эрозией и корочкой. Если присоединится вторичная инфекция, то возникнут гнойничковые высыпания.
- Хронической. В этом случае кожа утолщается, кожный рисунок становится более выраженным, подошвы и ладони в трещинах, на веках усиленная пигментация.
Хроническая стадия сопровождается появлением типичных для этой болезни симптомов в виде:
- множественных глубоких морщин на нижних веках у ребёнка,
- ослабления и выпадения части волос на затылке,
- появления блеска и сточенных краев на ногтях, что связано с постоянным чесанием кожи,
- одутловатости и гиперемии подошв, появления трещин и шелушения.
У больных разного возраста клиническая картина имеет определенные отличия. Постоянный или периодически возникающий сильный зуд беспокоит всех.
Диагностические мероприятия
Атопический дерматит – это неприятное заболевание, которое требует лечения. Чтобы подтвердить диагноз, врач проводит осмотр и собирает анамнез. Применяются дополнительные методы диагностики вроде общего анализа крови на определение уровня эозинофилов и анализа на иммуноглобулины Е, являющиеся маркерами аллергической реакции.
Варианты лечения
Лечение атопического дерматита проводят комплексное.
 Методы устранения проблемы подбирают, учитывая возраст пациента, клинические проявления, общее состояние организма больного. Терапевтические методики применяют для:
Методы устранения проблемы подбирают, учитывая возраст пациента, клинические проявления, общее состояние организма больного. Терапевтические методики применяют для:
- устранения влияния провоцирующих факторов,
- снижения чувствительности к раздражителям,
- устранения зуда и воспаления,
- выведения токсинов из организма,
- профилактики повторного развития болезни,
- борьбы с присоединившимися инфекциями.
Медикаментозная терапия
Чаще всего лечение проводят антигистаминными препаратами и транквилизаторами. Первые способствуют облегчению зуда, снимают отек, облегчают состояние при наличии поллиноза или бронхиальной астмы. Рекомендуют использовать антигистаминные средства второго поколения, так как они не вызывают привыкания и выраженных побочных реакций. Лечение атопии чаще всего проводят Лоратадином.
Зудящая сыпь не дает спокойно спать, делает человека нервным и раздражительным. Поэтому могут использовать успокоительные препараты растительного или синтетического происхождения.
Если поражения ограниченные или распространенные и беспокоит нестерпимый зуд, не снимающийся другими лекарствами, применяют кортикостероидные препараты, а именно, Метилпреднизолон. С его помощью удается на несколько дней купировать острый приступ. После облегчения препарат отменяют, постепенно снижая дозировку.
 В тяжелых случаях атопический дерматит лечение у взрослых подразумевает в виде внутривенных инфузионных растворов.
В тяжелых случаях атопический дерматит лечение у взрослых подразумевает в виде внутривенных инфузионных растворов.
Иногда возникает необходимость в экстракорпоральном очищении крови. К этой методике прибегают в тяжелых случаях.
Наружная терапия
В некоторых случаях нужно продезинфицировать и просушить кожу. Для достижения такого результата пользуются примочками. Их делают с крепким чаем, настоем ромашки, жидкостью Бурова. Эти средства также обладают противовоспалительными свойствами.
Острый воспалительный процесс купируют пастами и мазями, снимающими зуд и воспаление, такими как Деготь, Ихтиол и другие.
Наиболее эффективными средствами наружного лечения считаются мази и кремы с кортикостероидами. Они обладают антигистаминными свойствами, избавляют от зуда, отеков, воспалений.
Физиотерапия
Аллергический контактный дерматит лечат также физиотерапевтическими процедурами. В качестве вспомогательной методики применяют ультрафиолетовое облучение. УФО проводят до четырех раз в неделю. В качестве побочной реакции от применения этой методики выступает эритема.
Питание
В улучшении состояния и предотвращении обострений важную роль играет питание. Рекомендуется элиминационная диета, которая подразумевает исключение всех продуктов, способных вызывать аллергию. Больше всего компонентов, провоцирующих негативную реакцию организма в молоке коровы и куриных яйцах.
 В периоды обострений назначают гипоаллергенную диету. Больному нужно отказаться от всех продуктов с красителями и консервантами. Их много в копченостях, пряностях, консервах.
В периоды обострений назначают гипоаллергенную диету. Больному нужно отказаться от всех продуктов с красителями и консервантами. Их много в копченостях, пряностях, консервах.
Также вводится ограничение на употребление соли. На протяжении суток можно употреблять около трех грамм.
При атопическом дерматите нарушается синтез жирных кислот, поэтому пациентам рекомендуют растительные масла, линолевую и олеиновую кислоты.
Возможные осложнения и прогноз
Опасность атопического дерматита заключается в вероятности развития пиодермии. Она возникает, когда к дерматиту присоединяется инфекция и на коже появляются гнойные очаги.
Тяжелые проявления болезни обычно наблюдаются в детском возрасте, с годами ситуация улучшается и приступы становятся не такими частыми и длительными. До наступления подросткового возраста половина больных избавляются от проблемы. В этом случае клинических проявлений не наблюдается на протяжении пяти лет и дольше.
Развитие дерматита приводит к повышению риска бронхиальной астмы, респираторных аллергий.
Профилактика
Чтобы не допустить развития болезни нужно прибегать к первичным и вторичным мерам профилактики. Первый вариант применяется для предотвращения развития болезни, а второй – для профилактики рецидивов.
Первичные профилактические мероприятия нужно начинать еще до рождения ребенка. Проблема может возникнуть в связи с токсикозом беременной, употреблением лекарственных препаратов, пищевыми аллергенами.
Особенно важно обезопасить ребёнка от развития болезни на протяжении первого года жизни. В это время желательно по возможности не давать медикаменты, не применять искусственное вскармливание, так как эти факторы создают благоприятные условия для повышения чувствительности организма к различным раздражителям. Кормящая мать должна соблюдать диету.
Вторичные меры профилактики включают ряд правил, позволяющих избежать обострений дерматита. Больной должен:
- Выявить и скорректировать хронические заболевания.
- Не позволять биологическим, химическим, физическим и психическим факторам влиять на организм.
- Соблюдать гипоаллергенную и элиминационную диету.
- В период вероятного обострения употреблять десенсибилизирующие препараты.
- Носить одежду только из натуральных тканей.
- Не мыться горячей водой с мочалкой. Принимать теплый душ и аккуратно вытираться мягким полотенцем.
- Пользоваться гипоаллергенными сортами мыла.
- Постоянно проводить увлажнение и питание кожи. В составе увлажняющих кремов не должно быть ароматизаторов и красителей.
Полезно проходить санаторно-курортное лечение.